登录/
注册
登录/
注册
黄疸
黄疸是由于血清中胆红素升高致使皮肤、黏膜和巩膜发黄的症状和体征。
正常胆红素最高为17.1μmol/L(1.0mg/dl),其中结合胆红素3.42μmolL,非结合胆红素13.68μmol。胆红素为17.1~34.2μmolL时,临床不易察觉,称为隐性黄疸;超过34.2μmolL(2.0mg/d1)时出现黄疸。
1.胆红素的形成
胆红素为血红素的最终产物,来源自血红蛋白、肌球蛋白以及一些呼吸酶。衰老红细胞被肝、脾、骨髓等组织中的单核巨噬细胞系统破坏后,释放出胆红素。
2.胆红素的运输
经破坏的红细胞所释放的胆红素为非结合型胆红素(或游离性胆红素),其有一定的毒性。
3.胆红素的摄取、结合与分泌
非结合型胆红素经血循环到达肝细胞时,肝细胞浆膜使胆红素与其相结合的白蛋白脱离,在肝细胞内形成结合型胆红素。
结合型胆红素在肝脏内形成后分泌入胆管系统。并随粪便及尿液排出体外。
以上三个环节中的任何一个发生障碍,都会发生黄疸。
一、按病因分类
1.溶血性黄疸
一方面,由于大量红细胞被破坏,形成大量的非结合胆红素,超过了肝细胞的摄取、结合与排泌能力;另一方面,由于溶血性造成的贫血、缺氧和红细胞被破坏后产物的毒性作用,削弱了肝细胞对胆红素的代谢功能,使非结合胆红素在血中潴留,超过正常的水平而出现黄疸。
2.肝细胞性黄疸
由于肝细胞的损伤致使肝细胞对胆红素的摄取、结合及排泄功能降低,因而血中的UCB增加;而未受损的肝细胞仍能将非结合型胆红素转变为结合型胆红素。结合型胆红素一部分仍经毛细胆管从胆道排泄,一部分经已损害或坏死的肝细胞反流入血中,亦可因肝细胞肿胀、汇管区渗出性病变与水肿以及小胆管内的胆栓形成使胆汁排泄受阻而反流进入血循环中,致使血中结合型胆红素亦增加而出现黄疸。
3.阻塞性黄疸
(1)肝内胆汁淤积∶肝内泥沙样结石、癌栓、寄生虫(如华支睾吸虫)病。
(2)肝内胆管阻塞∶毛细胆管型病毒性肝炎、药物性(如氯丙嗪、甲基睾丸酮等)胆汁淤积、原发性胆汁性肝硬化、妊娠期复发性黄疸等。
(3)肝外胆管阻塞∶胆总管结石、狭窄、炎性水肿、肿瘤及蛔虫等阻塞。
4.先天性非溶血性黄疸
(1)Gilbert综合征∶系由肝细胞摄取非结合型胆红素功能障碍及微粒体内葡萄糖醛酸转移酶不足,致使血中UCB增高而出现黄疸。这类患者除黄疸外症状不多,其他肝功能也正常。
(2)Rotor综合征∶系由肝细胞对摄取非结合型胆红素和排泄结合型胆红素存在先天性障碍致血中胆红素高而出现黄疸。
(3)Dubin-Johnson综合征∶肝细胞对结合型胆红素及某些阴离子(如靛青绿、X线造影剂)毛细胆管排泄发生障碍,致使血清结合型胆红素增加而发生的黄疸。肝穿刺组织学检查可发现肝细胞内有深棕色色素颗粒(黑肝)。
二、按胆红素性质分类
1.非结合胆红素升高为主
(1)生成过多。
(2)摄取障碍。
(3)结合障碍。
2.结合胆红素升高为主
(1)肝内胆汁淤积。
(2)肝内、外胆管阻塞。
(3)某些先天性黄疸。
三、按胆红素升高程度分类
根据胆红素升高程度不同,将黄疸分为隐性黄疸、显性黄疸;轻度黄疸、中度黄疸、重度黄疸、特重度黄疸。
>17.1μmol/L 黄疸
17.1~34.2μmol/L 隐性黄疸
>34.2μmol/L 显性黄疸
17.1~85.5μmol/L 轻度黄疸100%
85.5~171μmol/L 中度黄疸
171~684μmol/L 重度黄疸
>684μmol/L 特重型黄疸
一、部位
在巩膜最易观察到,但皮肤、舌系带亦可。需与之鉴别的是假性黄疸。
假性黄疸进食含有过多胡萝卜素的食物(如胡萝卜、南瓜、西红柿、柑橘等)也可使皮肤黄染,但无胆红素升高。老年人球结膜下有脂肪堆积,呈黄色,但分布不均匀。
二、病史
1.年龄和性别
(1)婴儿期∶新生儿生理性黄疸、先天性胆道闭锁、病毒性肝炎。
(2)幼年∶先天性非溶血性黄疸。
(3)儿童与青壮年病毒性肝炎。
(4)中老年肝硬化、结石、肿瘤。
2.接触史
疫水、疫地接触史,输血史,长期酗酒史,肝毒性药物和化学物接触史。
3.既往病史
胆结石、胆道蛔虫症、胆道手术史、肝移植后。
4.妊娠
妊娠期复发性胆淤、妊娠期急性脂肪肝、严重妊娠高血压综合征。
5.家族遗传史
家族中有表现为黄疸的先天性、遗传性疾病者。
三、症状
1.发热
(1)病毒性肝炎、肝硬化伴有进行性肝细胞坏死者∶低热。
(2)胆总管结石并发胆管炎、细菌性肝脓疡;高热。
(3)恶性淋巴瘤∶间歇热。
2.腹痛
(1)肝区隐痛或胀痛∶病毒性肝炎、肝癌。
(2)局部阵发性绞痛∶胆石症、胆道蛔虫症。
(3)上腹及腰腹痛,坐位、前倾位可缓解;胰头癌。
3.消化不良
病毒性肝炎、慢性胆囊炎、肿瘤。
4.皮肤瘙痒
梗阻性黄疸和肝细胞性黄疸。
5.尿、粪颜色的改变
(1)溶血性黄疸急性发作∶尿色呈酱油色,粪色加深。
(2)肝细胞性黄疸∶尿色加深,粪色浅黄。
(3)胆汁淤积性黄疸∶尿色如浓茶,粪色变浅或呈白陶土色。
四、病程
1.病毒性肝炎 一般2~4周自行消退。
2.胆石症 间歇性。
3.癌肿 进行性加深。
4.药物性 出现较快,消退也快。
五、体征
1.皮肤
(1)皮肤黄疣∶胆汁淤积。
(2)皮肤勤黑、毛细血管扩张、蜘蛛痣、肝掌∶慢性肝功能减退。
2.肝脏
(1)急性肝炎∶肝脏轻、中度肿大,质地软而有压痛。
(2)肝硬化∶质地变硬,边缘较薄,表面可触及细颗粒。
(3)肝癌;肝脏显著增大,硬而有压痛。
(4)急性肝坏死;肝浊音界缩小。
(5)胆石症并发胆管炎、细菌性肝脓肿∶肿大伴明显压痛。
3.脾脏
肝硬化伴门脉高压∶脾肿大。
六、实验室及其他检查
(1)肝功能代谢试验。
(2)血液学检查。
(3)B超、CT或MRI检查。
(4)腹腔镜检查和肝穿刺活检。
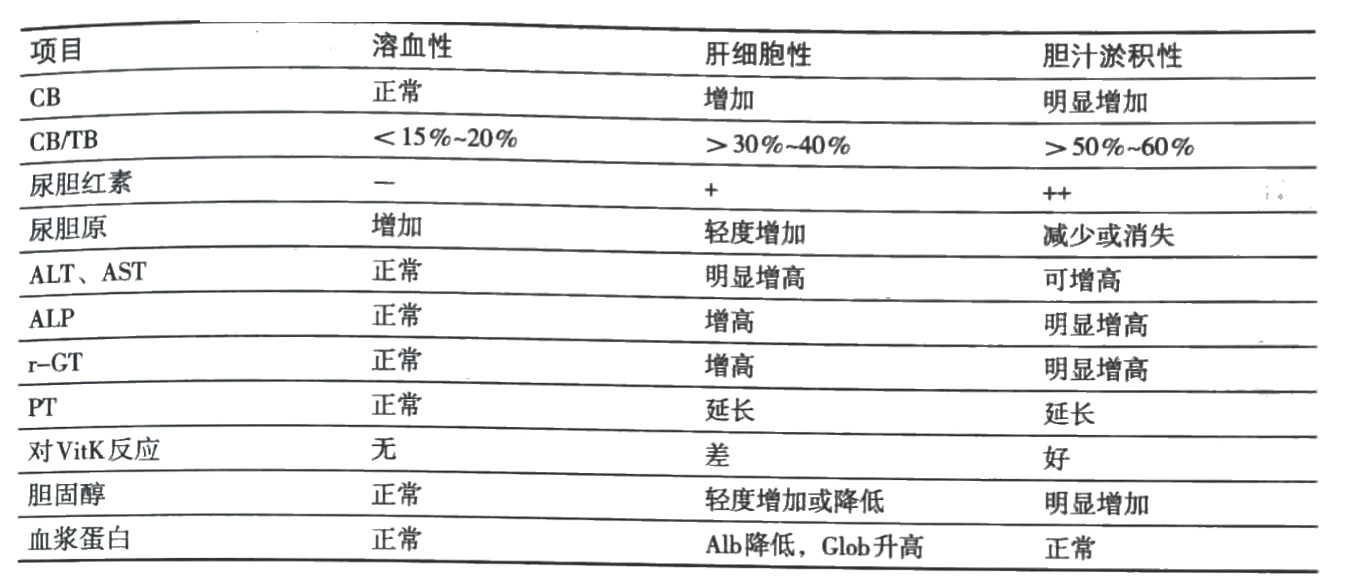
溶血性黄疸、肝细胞性黄疸和胆汁淤积性黄疸的鉴别见表14-1。
表14-1溶血性黄疸、肝细胞性黄疸和胆汁淤积性黄疸的鉴别
1.病因治疗
(1)药物性黄疸停用有关药物。
(2)胆管阻塞性黄疸多需手术或经内镜介入治疗。
2.药物治疗
(1)肾上腺皮质激素。
(2)苯巴比妥。
(3)熊去氧胆酸。
(4)腺苷蛋氨酸(思美泰)。
3.介入治疗
(1)外引流∶经内镜鼻胆管引流(ENBD)。
(2)内引流;经内镜放置胆道支架(塑料或可膨式金属支架)。
4.瘙痒治疗
(1)消胆胺。
(2)苯巴比妥。
(3)5-HT受体拮抗剂。
(4)阿片类受体拮抗剂。
5.支持治疗
(1)调整脂肪的类型或数量。
(2)中链甘油三酯(40g/d)。
(3)补充VitA、VitD、VitE、VitK和钙剂。
